![O incursiune în secția de terapie intensivă nou-născuți de la Spitalul „Marie Curie” din București, alături de Alexandru Popa, președintele Asociației Inima Copiilor. La Spitalul „Marie Curie” din București, în secția de terapie intensivă nou-născuți, construită de Asociația Inima Copiilor, uiți că ești într-un spital de stat din România. Copii născuți cu boli grave își trăiesc aici șansa la supraviețuire. Vă invităm să descoperiți cum se poate face medicină de top în România! Cea mai modernă secție de terapie intensivă […]](https://viitorulromaniei.ro/wp-content/uploads/2018/05/In-secția-de-terapie-intensivă-nou-născuți-de-la-Marie-Curie-1-360x209.jpg)
O incursiune în secția de terapie intensivă nou-născuți de la Spitalul „Marie Curie” din București, alături de Alexandru Popa, președintele Asociației Inima Copiilor.
La Spitalul „Marie Curie” din București, în secția de terapie intensivă nou-născuți, construită de Asociația Inima Copiilor, uiți că ești într-un spital de stat din România. Copii născuți cu boli grave își trăiesc aici șansa la supraviețuire. Vă invităm să descoperiți cum se poate face medicină de top în România!
Cea mai modernă secție de terapie intensivă nou-născuți din Estul Europei
Suntem în secția de terapie intensivă nou-născuți de la Spitalul „Marie Curie” din București. „Aici sunt cei mai grav bolnavi nou-născuți din România, vin de peste tot din țară, pentru că anumite intervenții se fac numai aici. În momentul de față, aceasta este cea mai modernă secție de terapie intensivă nou-născuți din Estul Europei”, aflu de la Alex Popa, fondatorul și președintele Asociației Inima Copiilor, care timp de câteva ore avea să mă conducă pe culoarele secției, spunându-mi povestea unui loc așa cum nu mai există în niciun spital de stat de la noi.
Viitorul României: De ce totul e diferit aici, în ce constă schimbarea?
Alex Popa: Marea schimbare constă în faptul că fiecare copil este singur în salon. După scandalul de acum doi ani, când a fost incendiul de la Colectiv și mulți s-au infectat în spitale, știm cu toții că una dintre marile probleme din spitale o reprezintă infecțiile nosocomiale, care nu se pot combate doar așa, că vrei tu, ci e nevoie de o infrastructură. De exemplu, asistentele, medicii trebuie să se spele pe mâini când pleacă de la un bolnav și când intră la altul. Dacă pui o singură chiuvetă sau un dispenser de dezinfectant la capătul culoarului poate că nu o să se ducă. Pe când aici, în fiecare încăpere avem chiuvetă, lavoar… În tavan, sunt filtre, aici nu vezi ferestre deschise, aerul intră printr-o instalație specială de climatizare și este filtrat. Sunt filtre de sală de operație, avem o presiune pozitivă a aerului, astfel încât când deschid ușa aerul iese. Microbii nu sar de pe jos pe pacient. Cel mai important mijloc de transport sunt mâinile oamenilor. Dacă te speli pe mâini, e o diferență. Dar ai nevoie de o infrastructură care să-ți servească.
V.R.: Pe lângă această infrastructură de bază, e nevoie și de o întreagă infrastructură medicală…
A.P.: Cât despre infrastructura medicală, care servește efectiv actului medical, în fantele din tavan sunt șapte circuite de gaze medicale, printre care și oxid nitric; e singura instalație centralizată din zona asta a lumii; altfel, oxidul nitric se distribuie într-o butelie la capul pacientului. Acesta e un gaz special pentru probleme pulmonare grave, pentru hipertensiune pulmonară și așa mai departe. Nu prea se folosește pe la noi, în schimb aici se folosește intens pentru fiecare pacient care are nevoie. Iar sistemul e mai puțin costisitor decât în alte părți.
V.R.: Câte saloane sunt aici, în secția de terapie intensivă nou-născuți?
A.P.: Sunt 18 saloane la nivelul inferior (etaj 1). Și 9 la nivelul superior (etaj 2), unde teoretic e un spațiu de post-terapie; în principiu acei copii nu mai sunt în stare critică, dar mai trebuie să stea în spital. Atunci merg sus, însă totodată și acolo ajung de multe ori să fie pacienți în stare critică, pentru că nu încap altfel și pentru că și condițiile sunt cvasiidentice, doar că saloanele sunt mai mari.
V.R.: Cum s-a construit această secție, care a fost modelul vostru?
A.P.: Am acordat foarte multă atenție acestui loc. Doctorul Cătălin Cîrstoveanu (șeful secției de terapie intensivă nou-născuți de la „Marie Curie”) a văzut acest model în Statele Unite, la Universitatea din Iowa, și cei de acolo au fost drăguți și ne-au dat proiectul. Practic, noi am sărit niște pași pe care ei au cheltuit milioane de dolari pe studii de fezabilitate, ca să verifice dacă ideea lor e bună… Se pare că a fost foarte bună, fiindcă imediat ce au făcut secția de acolo în acest fel au avut rezultate extraordinare și au evoluat mult în calitatea actului medical. Noi am făcut același lucru aici, dar cu mici îmbunătățiri, pentru că ei ne-au spus și ce nu a mers.

V.R.: Cum se întâmplă lucrurile aici?
A.P.: Totul se întâmplă în jurul pacientului – actul medical, controlul infecțiilor nosocomiale, confortul pacientului. Sunt saloane separate pentru fiecare pacient, poți să stingi lumina, pacientul aude mult mai puțin din zgomotul de fond de pe culoare și e foarte bine monitorizat. Există monitoare în fiecare salon, există monitoarele centrale din camera medicilor, există monitoare în capetele fiecărui hol, astfel încât oricine poate vedea ce se întâmplă. În plus, există un sistem de alarmare și în momentul în care ai o alarmă se aprinde un bec deasupra ușii. Iar pe fiecare monitor, în partea de sus, este o linie cu mai multe dreptunghiuri. Fiecare dintre dreptunghiuri reprezintă una dintre boxe, de la 1 la 18. Și când ai o alarmă, în orice boxă ai fi, vezi. Uite, boxa 4 are o alarmă galbenă, care e una de severitate medie. Dacă e roșu, este o alarmă severă. Dau alarme toți senzorii montați pe pacient care monitorizează semnele vitale. Filozofia unei secții de terapie intensivă în trecut era că cineva stă în centru și-i vede pe toți. Nu e bine. În felul acela, tot timpul lumina e aprinsă. 24 din 24 de ore. Când ai pacienți care stau luni de zile în secție, or am avut și pacienți care au stat trei ani și zece luni aici, îți dai seama, patru ani în secția asta, trebuie să te gândești la confortul lor. Copiii aceștia, iată, stau bine, cresc și le este stimulat accesul părinților – părinții sunt întotdeauna bineveniți aici. Am amenajat și un dormitor pentru mamele care sunt din alte orașe și au copii internați aici. Au o bucătărie, au un grup sanitar cu duș, au mașini de spălat, mașină de uscat rufe… Pentru că sunt unii părinți care nu vor să plece. Ziceam de fetița care a stat trei ani și zece luni, maică-sa nu știu dacă, adunate, a plecat de aici două săptămâni. Deci a petrecut patru ani de zile în secția asta de spital. Și faptul că a avut unde să stea și unde să doarmă a contat. În primul an, când încă nu existau toate astea, dormea prin diverse secții din spital, pe unde mai era câte un pat liber, se ruga de cei de acolo să o primească, era tot timpul cu hainele în bocceluță…
Primii copii cu sindrom de intestin scurt care au trăit în România. Erica
V.R.: Amintește-ne, te rog, despre ce caz este vorba…
A.P.: Acela a fost un caz foarte mediatizat. Fetița avea un sindrom de intestin scurt. S-a născut cu un intestin de 10 cm, în loc să aibă minim 70 cm, cât ar trebui la naștere. A trecut prin diverse operații, prin diverse metode de alungire a intestinului. A fost hrănită parenteral, a crescut și, încet-încet, pe măsură ce sistemul digestiv a început să aibă o funcție parțială, a putut să mănânce. Treptat, raportul hranei enterale a crescut în detrimentul hranei parenterale. În final, Erica a ajuns în Catania, Italia, unde a suportat o operație de alungire de intestin, și în momentul de față ea mai are nevoie de perfuzii parenterale doar timp de zece ore pe zi, practic doar noaptea. Ziua se mișcă, e bine și noaptea i se pune o perfuzie. Pentru ea, perfuzia e ceva cu care aproape că s-a născut, e obișnuită, are grijă…
V.R.: În timp, Erica va scăpa de tot de aceste perfuzii?
A.P.: Într-un timp destul de lung, dar e ceva extraordinar, pentru că Erica și alți câțiva sunt primii copii cu sindrom de intestin scurt care au trăit în România. Aici, în secția asta. E mare lucru. Sunt alții care sunt acasă și sunt mai bine, nu mai au nevoie de hrană parenterală. Erica a fost un caz extrem. Mai avem o fetiță acum, Eli, care are o paralizie a sistemului digestiv și a organelor interne, mâncarea nu este mișcată prin tubul digestiv și atunci este pe hrană parenterală permanent. Deja are trei ani, e aici de când s-a născut. Are nevoie de o operație de transplant de intestin și organe interne, care costă și foarte mult și există puține clinici care fac acest tip de operații, una este în Statele Unite și ne dorim ca Eli să ajungă acolo. Există și o pagină unde se strâng bani pentru Eli.Dar până să ajungă în clinici din străinătate unde să poată fi operați, acești copii stau aici. Părinții lui Eli s-au mutat undeva aproape și o mai iau acasă, pentru numai câteva ore, cu tot cu perfuzii, iau perfuzorul în rucsac, au învățat cum să aibă grijă să nu se infecteze… Cum ziceam, astfel de copii sunt aici de când s-au născut, pentru că ei nu se pot hrăni, nu au cum să crească altfel, nu pot trăi fără hrană parenterală.
V.R.: Și oriunde se nasc în România, sunt aduși aici…
A.P.: De la Zalău, Buzău… Erica e din Pitești. Eli nu mai știu de unde e, dar acum părinții ei s-au mutat lângă București ca să fie mai aproape, pentru că ea mai are două surori. Lilo e din Buzău. Lilo e acasă, el a fost personajul nostru din spotul de 2% de anul trecut. Zăbă a fost un alt pacient de-al nostru care a stat aici de la naștere, dar din păcate a murit în Italia, ceva n-a mers la operație acolo. Mai e Florina, care a stat doi ani aici și deocamdată e bine. Sunt mulți.
Noutăți din secția de terapie intensivă nou-născuți de la „Marie Curie”

V.R.: Pentru toți acești copii, aveți acum și un program de voluntariat, „Niciun copil singur în spital”.
A.P: „Niciun copil singur în spital” e un program derulat împreună cu Mol România, un program de mare succes acum, despre care vorbește toată lumea. Sunt mulți copii părăsiți aici, dar care nu sunt părăsiți cu acte. Părinții lor, dacă sunt bine, îi iau acasă, dar până atunci nu vin să-i vadă, pentru că poate mai au alți cinci copii acasă. Dar ei au nevoie de iubire, de cineva care să le acorde atenție. E mai bine pentru ei dacă vine cineva, îi ține în brațe, le dă de mâncare, și e și un ajutor pentru personalul medical care aici are mult de lucru: dacă vii noaptea niciodată nu o să vezi asistente care stau. Nu stau, tot timpul au de lucru. Și noaptea. Iar acești voluntari vin și stau cu copiii – o oră, trei, cinci, cât pot, și fac ce ar face un părinte. Mă rog, nu pot să alăpteze. Acum încercăm să rezolvăm și problema alăptatului, în fiecare boxă avem câte o pompă specială pentru muls și în curând vom deschide și prima bancă de lapte.
V.R.: Ce alte noutăți aveți?
A.P.: Tot acum începe să se formeze și secția de oftalmologie, avem o doamnă doctor care a făcut ani de zile voluntariat aici. A venit să vadă în special copiii născuți prematur. Există o boală a ochiului foarte gravă, retinopatia de prematuritate, care dacă nu este tratată la timp duce la orbire. Și noi avem un număr foarte mare de orbi în România pentru că n-au fost tratați de această boală. Medicul Cristina Nițulescu umblă pe la toate secțiile de nou-născuți, caută născuți prematur, iar noi o ajutăm cât putem să facă ce trebuie. E frumos că aici, știi, se adună oameni faini, cu o energie bună. Acum, avem și laser pentru operațiile oftalmologice, mai multe oftalmoscoape, vrem să utilăm și cabinetul de oftalmologie și încet-încet să se dezvolte și această secție. Nu există niciuna în niciun spital de copii din țară. Repet, în niciun spital din țară nu există secție de oftalmologie.
V.R.: Cum așa, problema asta nu se trata până acum, nu era luată în calcul?
A.P.: Se și nu se. Probabil că se mai trata, dar acum, cel puțin aici, toți copiii care ajung în secție sunt văzuți de medicul oftalmolog și, în condițiile în care există o problemă care poate fi tratată, se tratează din timp și nu se lasă să se agraveze până într-un moment în care nu se mai poate face nimic. Iar această retinopatie de prematuritate, dacă nu este tratată, duce la orbire. Orbire definitivă.
POVESTEA INIMA COPIILOR
V.R.: Cum și când începe, pe scurt, povestea Asociației Inima Copiilor?
A.P.: Inima Copiilor s-a înființat în 2006, cu scopul de a ajuta copiii cu probleme cardiace din România. Se întâmpla după o experiență trăită de fratele meu, care a avut o malformație cardiacă. Aceste malformații cardiace sunt specifice copilăriei, dar fratele meu avea deja 30 de ani. Atunci am intrat în legătură cu un medic din Italia, Vittorio Vanini, care avea o asociație, The Heart of Children (surpriză!), și venea la București, făcea misiuni la Spitalul Militar, încercând să înființeze secția de cardiochirurgie. Am înființat și noi o asociație ca să-l ajutăm, dar între timp ne-am apucat si am făcut mult mai multe lucruri decât visam. În 2009, am început să strângem bani pentru o secție de cardiochirurgie aici, la Spitalul „Marie Curie”, pentru că exista un spațiu. Campania a avut mare succes, am făcut secția, care a stat închisă doi ani și jumătate, fiindcă Ministerul Sănătății, după ce inițial ne-a ajutat, nu ne-a mai ajutat. S-au schimbat miniștri, cum se întâmplă. Secția de cardiochirurgie a pornit abia în septembrie 2013, iar acum funcționează tot în cadrul unor misiuni medicale, căci cardiochirurgia pediatrică e poate cea mai dificilă activitate din zona pediatriei. Pentru formarea unei echipe de cardiochirurgie pediatrică e nevoie de circa 4-6 ani. Anul trecut s-au operat aici 170 de copii, ceea ce este extraordinar. Și mergem tot înainte.
V.R.: Ce a urmat?
A.P.: După ce am terminat această secție, la începutul lui 2011 (am făcut între timp și secția de cardiologie, de internare, care fiind mai mică nu a necesitat o investiție așa mare, dar este foarte importantă), ne-am apucat să facem secția de terapie intensivă nou-născuți, unde ne-am diversificat activitatea, în sensul că nu mai avem grijă doar de copii cu malformații cardiace, ci de copii cu boli grave; avem grijă de multe, dar în principiu tot în zona copiilor cu probleme cardiace – Inima Copiilor este singura asociație care are ca scop ajutorarea copiilor cu probleme cardiace și care face în mod coerent ceva palpabil și cu efect la nivel național. Există multe organizații care luptă cu cancerul și cu tot felul de probleme, dar principala cauză a mortalității infantile nonaccidentale acum câțiva ani o reprezentau bolile cardiovasculare și pulmonare la copii. Exact zona în care noi suntem singurii. Așadar, a urmat această secție, apoi am trecut la secția de neurochirurgie, pentru care amenajaserăm deja sala de operație odată cu cea de cardiochirurgie, dar i-am adăugat și secția de internare.

V.R.: Pentru cei care nu știu, cum s-au strâns banii pentru secția de terapie intensivă nou-născuți de aici?
A.P.: Secția de terapie intensivă nou-născuți am făcut-o cu sprijinul Fundației Vodafone România, ei ne-au dat marea majoritate a banilor, un milion patru sute de euro, iar noi am pus 700.000 de euro, deci o treime din sumă, bani pe care i-am adunat de la oameni, cum am putut.
V.R.: Care este secretul vostru, cum reușiți să adunați toți acești bani?
A.P.: Secretul nostru este că facem. Facem ceva cu acei bani, oamenii văd și ne ajută în continuare. Avem oameni care ne ajută din 2009. Atunci, în 2009, au avut mare încredere în noi. Prima campanie a avut un succes la care nu am sperat, dar ne bucurăm că a existat, ceea ce ne-a permis să adunăm banii necesari construcției secției de cardiochirurgie. Pentru că a avut succes, și Ministerul Sănătății s-a arătat interesat să colaboreze cu noi, ceea ce pe noi ne-a bucurat, pentru că încercăm să nu ne punem în contra autorităților, chiar dacă acestea de multe ori greșesc și au niște poziții nebănuit de proaste, însă interesul nostru e să îi facem să cheltuiască banul public în folosul oamenilor. Dacă se poate să lucrăm împreună și să meargă treaba bine, noi suntem cei mai fericiți, fiindcă ăsta e scopul. Hai să-i facem pe cei care trebuie să cheltuiască banul public, indiferent de culoarea politică, să cheltuiască bine! Pe zona pe care lucrăm noi. Și asta e ceva ce merge tot înainte. Acum banii se adună mai greu, pentru că în mod fericit au apărut tot felul de asociații și fundații care fac treabă, care construiesc, care au o activitate notabilă și cu efect în societatea românească, iar asta e important. E foarte bine, ne bucurăm. Chiar dacă primim mai puțini bani și e mai greu, dar se întâmplă lucruri bune și lumea învață că trebuie să ajute și că ajutorul lor poate să aibă un efect extraordinar. Ai dat 2 euro printr-un SMS, ai făcut o mică donație într-un cont, dar alături de atâția alții ai contribuit la construcția unei secții în care anual se salvează acum 170 de copii, pe viitor – 250 de copii, care nu prea au altă șansă! Mai sunt câțiva care reușesc să ajungă în străinătate, dar e complicat. De când am pornit secția de cardiochirurgie, cred că 20% dintre pacienți n-aveau nicio altă șansă, fiind din centre de plasament și din familii nu defavorizate, ci superdefavorizate.
V.R.: Ce s-ar fi întâmplat cu ei dacă nu ajungeau aici?
A.P.: Mai sunt alte câteva locuri în țară în care ar fi avut o șansă. Unul dintre acestea e la Iași, unde domnul profesor Grigore Tinică de la Institutul Inimii a avut o idee și a cumpărat o mașină, are și dumnealui o asociație, și a umblat cu mașina aceea cu șofer prin tot felul de sate adunând toți copiii bolnavi din centrele de plasament. Medicii străini care vin în misiune medicală la noi și operează cu doctorii de aici se duc și la Iași. Acolo, pentru că sunt două săli, merge și mai repede, ajung să opereze câte trei copii pe zi. Și îmi zicea unul dintre chirurgii străini că a operat niște copii acolo care dacă nu ar fi fost operați nu aveau nicio șansă să trăiască. Categoric. Unii dintre ei erau din sate uitate de Dumnezeu de prin nordul țării. Trăim într-o țară în care sistemul nu are grijă de tine, trebuie să te zbați ca să-l faci să aibă grijă de tine. Iar dacă educația și intelectul nu te ajută, rămâi și te uiți ca prostul cum îți moare copilul, care săracul nu are nicio vină. Nici tu nu ai nicio vină. Sunt mulți copii care mor pentru că părinții nu știu ce să facă. Ei se duc cu copilul la doctor, că uite, e albastru, parcă nu respiră bine, parcă se sufocă, îl duci la domnu’ doctor, care îl trimite de colo-colo până ce la un moment dat are un diagnostic: o malformație cardiacă. Eventual i se dă un tratament paliativ și gata. Nu sunt trimiși în centre. Sunt mai multe centre deja în România, unde există șansa să se întâmple ceva cu acești copii. La Târgu Mureș, e centrul care deocamdată funcționează cel mai bine, unde se operează în jur de 200 de copii pe an, la Cluj se operează (din păcate) doar 50-60 pe an, la Iași se operează alți 50-60, mare parte în aceste misiuni; profesorul Tinică operează la rândul său, dar copii ceva mai mari. Nou-născuți se operează în timpul misiunilor medicale organizate București-Iași.
V.R.: Ce se întâmplă cu copiii care nu pot fi salvați în țară?
A.P.: La București, prin secția de cardiologie de la Spitalul „Marie Curie” trec mii de copii anual; sunt diagnosticați, iar cei care nu sunt rezolvați aici sunt trimiși în străinătate cu Formularul E112 și cheltuielile medicale sunt decontate de Casa de Asigurări de Sănătate, ceea ce e extraordinar. Nu mai mor atâția copii, dar în continuare sunt mulți părinți care nu știu ce să facă și copiii le mor din această cauză. Sau îi găsești pe la 15 ani, cu niște malformații dramatice. Am găsit astfel de cazuri. De exemplu, o fetiță de lângă Roman, care la 16 ani avea 25 de kilograme și nu mai putea să meargă, pentru ea era un efort prea mare și să se ridice în picioare; stătea toată ziua în pat, cu genunchii la gură, pentru că, mi s-a explicat, poziția fetală ajută. Strângând picioarele la piept, îți oprești practic circulația sângelui în picioare și favorizezi circulația în organele interne. Fetița respectivă, Cristina, avea o saturație de oxigen de 60%. Era albastră, toată lumea din sat o știa de fetița albastră.
Fetița albastră

V.R.: Cum ați găsit-o pe fetița albastră?
A.P.: E o poveste. O prietenă fotograf mi-a zis că o întrebase o cunoștință, care trăiește în Statele Unite și care avea o bunică în acel sat, la care fusese vara și aflase de acest caz, dacă știe pe cineva să o ajute. Și așa a ajuns la mine. Băi, Alecule, tu te ocupi cu de-astea! Și m-am urcat în mașină cu medicul Cătălin Cîrstoveanu, am mers cu un ecograf acolo, lângă Roman, i-am făcut ecografie, apoi a fost o peripeție întreagă să reușim s-o trimitem în străinătate pentru a fi operată. Cu maică-sa, care tocmai născuse al șaptelea sau al optulea copil și nu putea să meargă cu ea, a plecat cu o voluntară de-a noastră, cu tatăl, care era și nu era, și era trecut în acte, și nu era, cu împuterniciri peste împuterniciri, a fost ceva absolut halucinant, dar una peste alta a plecat, a fost operată, acum pune poze pe Facebook. Atenție, din cauza poziției pe care o avea, copilul ăsta nu-și mai putea întinde picioarele, stătuse ani de zile cu picioarele tot timpul flexate și i se scurtaseră ligamentele de la genunchi și de la șold, iar ea nu-și mai putea întinde picioarele mai mult de 90 de grade. Nu i se desfăceau nici din articulația șoldului, nici din articulația genunchiului. Și a trebuit apoi, vreo doi ani de zile, să facem cu ea recuperare: am dus-o la un centru de recuperare pentru copii, a avut voință și a ajuns să meargă. Nimeni nu credea că o să mai meargă, dar ea a fost foarte tare. Copilul ăsta n-a mers niciodată la școală. A fost două zile în clasa I, i s-a făcut rău și apoi au ținut-o acasă. Dar știe să scrie, să socotească, scrie pe Facebook, e activă, pune poze cu iubitul ei. Are deja 23 de ani. Au trecut atâția ani! Iar părinții ei, care sunt niște oameni simpli, n-au școală, trăiesc greu, stau toți în două camere, au dus-o la doctor! Maică-sa a dus-o la Iași, s-a plimbat cu ea de colo-colo, la un moment dat a venit o echipă din Israel, avea nevoie de 3.000 de euro ca să-și ia bilet, s-o ducă acolo pentru operație. De unde? Pentru ei, 30 de euro erau o avere! Ce să facă? Au ținut-o acasă. Altfel sunt niște oameni care se iubesc, țin unii la alții… A fost un caz extraordinar povestea Cristinei. Și nu e singurul, sunt multe astfel de cazuri.
Am mai avut-o pe Narcisa, pe care a adus-o aici o asistentă socială de la Slatina. Maică-sa mai avea, la fel, șapte copii acasă, umbla după fier vechi, nu prea era de găsit… Iar cu Narcisa a fost așa: am vorbit într-o zi cu Cătălin Cîrstoveanu, care era supărat. „Iar am un copil care cred că o să moară și nu știu ce să fac cu el, n-am unde să-l operez”, zicea. Era în 2012 sau 2013, înainte să pornească secția de cardiochirurgie. Am luat legătura cu asistenta socială, a umblat femeia aceea de nebună după mama copilului, să facă o împuternicire pentru voluntara noastră care a plecat cu fetița în Germania, a fost dusă pe avion, intubată, în niște condiții speciale. Și povestea Narcisei e la noi pe Facebook. Narcisa e bine acum, trebuie să vină în curând la control. Dar în general ne-am străduit să ajutăm sistemul, nu cazuri individuale. Totuși, există cazuri în care simțim nevoia să ajutăm. Acestea în care vedem că nu se poate altfel. Vezi că acei oameni trăiesc în asemenea condiții, încât logistic ei nu se pot descurca din considerente financiare, lipsă de educație, de toate. Oricum, un bilet low-cost dus-întors pentru ei este o avere, este ceva pe care nu și-l pot permite. Atunci luăm bilete, găsim voluntari care să meargă… Cam asta e.
(Ne îndreptăm spre etajul superior, de post-terapie.)
A.P.: Vezi, peste tot sunt mame! Sunt mamele care vor să stea, pentru că sunt și mame care nu vor să stea.
V.R.: Printre toate aceste minuni pe care reușiți să le faceți aici, ați avut și momente când n-ați putut să faceți?
A.P.: Da, bineînțeles. Tot timpul sunt. Știi cum, pentru toate aceste lucruri ai nevoie de bani. Ce e aici, dacă făcea statul român, costa 10 milioane de euro. Dacă am făcut noi, a costat doar 2,1 milioane de euro. La care s-au mai adunat alți bani, pe lângă aparatură. Degeaba ai aparatură, dacă îți colcăie gândacii prin pereți, dacă nu ai un sistem de ventilație care să-ți asigure o filtrare a aerului, mai ales la niște pacienți foarte sensibili. Ce este cel mai mișto e că după ce noi am terminat în mare parte de amenajat, ministerul a alocat bani. Bani pentru această secție. Și așa s-a cumpărat foarte multă aparatură. Vreo 3,5 milioane de euro, 4 milioane de euro între timp s-au investit aici din bani proveniți de la Ministerul Sănătății.
(La etaj, Eli, fetița de 3 ani, se joacă; face comprese.)
A.P.: Aici, la nivelul superior, la post-terapie, sunt saloane mai mari. În ideea că mai ales în perioada de post-terapie părinții stau cu copiii, am cumpărat fotolii speciale, care se întind, sunt medical breed, dulapuri, pentru că deja copiii care stau aici au obiecte personale, au jucării… Într-o secție de terapie intensivă, în general nu ai voie să ai lucruri pe care să se pună praful. N-ai voie să ai calorifere, jaluzele – aici sunt între geamuri, cu un sistem magnetic. Astfel, mamele care stau aici și trebuie să se mulgă au un soi de intimitate. Cât despre iluminat, cum spuneam, avem lumină normală, lampă de veghe cu lumină dimabilă, plus o lumină de lucru care se încălzește și devine foarte puternică, pentru când faci manevre și ai nevoie de o lumină bună, și o lumină indirectă – nu-i bate-n ochi pacientului. Trebuie să te gândești cum să faci ca să fie confortabil.
(Eli, fetița de 3 ani, continuă să facă comprese la o masă de pe culoar, de lângă ușa unei camere pline cu jucării.)
A.P.: E camera lui Eli. Aici se joacă de-a doctorul, le face injecții păpușilor. În salonul de alături, profitând de faptul că saloanele sunt mai mari, sunt doi copii, pentru că sunt prea mulți și nu au mai avut loc. Dar e liniște, asta e ideea, să fie liniște, oamenii să nu fie stresați.
V.R.: Eli e singura mai mare acum dintre copiii de aici?
A.P.: Da, e cea mai mare, în rest au plecat. A rămas singurică. E la noi pe Facebook o poză în care arătau ca o grădiniță, erau Erica, Eli, Zăbă, Lilo și Florina. Cinci.
V.R.: Ce proiecte mai aveți acum în desfășurare?
A.P.: Facem, la Constanța, secția de terapie intensivă nou-născuți. După modelul de aici, dar în Spitalul Județean Constanța. Ca și aici, e un proiect susținut financiar de Fundația Vodafone România, un proiect mare, de 1,5 milioane de euro.
V.R.: Voi v-ați dus spre ei sau ei au venit spre voi?
A.P.: Am avut impresia că ne-am întâlnit la mijloc. Există o asociație acolo, Dăruiește Aripi, cu activitate în spitalul din Constanța. Ei erau în relație cu doctorul Cîrstoveanu și doreau să facă o astfel de secție acolo. Noi lucrăm cu oricine dorește să lucreze cu noi, nu simțim concurență.
(Coborâm scări. Mergem mai departe.)
A.P.: Trecem printr-un spațiu tehnic – cameră medici, cameră asistente, aici e încăperea din care se transmit datele.
V.R.: E ca-n filme.
A.P.: Când faci ceva, să faci cum trebuie. Iată centrala de tratare a aerului: tot aerul care intră-n secție trece prin măgăoaia asta costisitoare, care asigură aer proaspăt permanent. Tot la acest nivel e dormitorul mamelor, și tot aici e bucătăria mamelor, unde-și pot ține mâncarea, o pot încălzi; acolo se spală rufe, se usucă…
V.R.: E incredibil că avem așa ceva în România.
A.P.: Și într-un spital de stat. În momentul de față nu cred că există în sistemul medical de la noi vreun spațiu mai modern. Nu există. Tot aici jos e banca de lapte, care o să-nceapă să funcționeze în scurt timp. E gata, dar am așteptat să se dea o lege, o hotărâre guvernamentală prin care să se spună că da, se poate aduna lapte matern. Adică ai centre de transfuzie de sânge, și nu poți aduna mâncare? Sau poți să-i dai lapte de vacă unui copil, sau de capră, dar nu poți să-i dai lapte uman, care e cel mai bun? În recomandările Uniunii Mondiale a Sănătății, ordinea e: lapte de la propria mamă, lapte de la o altă mamă, lapte din banca de lapte, și abia mai apoi vine laptele praf.
V.R.: Această lege nu exista la noi, dar în alte părți – da…
A.P.: Da. Și e important, din punct de vedere imunitar și nu numai, ca nou-născutul să fie hrănit cu lapte uman, lapte matern. Brazilia, care când a introdus legea a avut o campanie foarte agresivă, are acum cel mai mare procent de bănci de lapte din lume raportat la numărul de locuitori, și o dată cu introducerea campaniei pentru alăptare la sân și hrană cu lapte matern a avut o scădere fantastică a mortalității infantile. Poate că și corelată cu modernizarea structurilor medicale și actului medical, dar fundamental se pare că e legat strict de treaba asta.
V.R.: Cum funcționează o astfel de bancă de lapte?
A.P.: Aici suntem chiar în zona de recepție a laptelui modern. Mamele pot să-și strângă acasă laptele, îl stochează în niște recipiente pe care noi li le dăm, după care îl trimit sau îl aduc în niște pompe la rece, e stocat la frigider, la -25 de grade, avem congelatoare medical rade, cu o temperatură controlată, de acolo laptele este prelucrat, este pasteurizat, și se pune la congelat, când e nevoie de el este dezghețat. Încă n-am ajuns să facem decât exerciții, pentru că am tot așteptat până s-a îndurat ministerul să dea legea. S-a dat, mulțumim frumos! S-au făcut primii pași și în ceea ce privește autorizarea și sper ca în scurt timp banca de lapte să fie autorizată și să funcționeze.
(Intrăm apoi într-o sală de conferințe…)
A.P.: Din această sală de conferințe se pot transmite imagini de sus, orice vezi în camera medicilor poți să vezi și aici. Ceea ce e util în conferințe sau în adunări de studenți care vor să vadă ce se întâmplă.
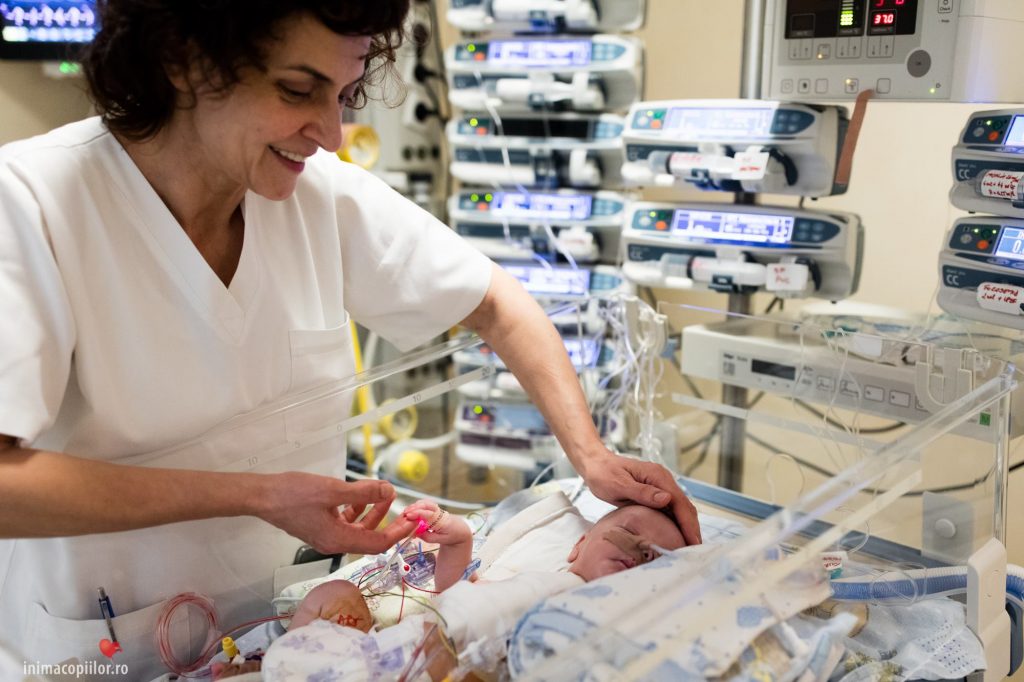
V.R.: Alex, cu ce te ocupai înainte de Inima Copiilor?
A.P.: Aveam o firmă de software. Dar nu o mai am.
V.R.: Cât timp îți ocupă ce faci aici?
A.P.: Tot timpul. Nu am o altă activitate. La un moment dat mi-am dat seama că dacă vreau să mai produc niște bani, să am o firmă, nu pot. Nu aș fi reușit să-mi mulțumesc clienții, nici să-mi fac treaba ca lumea. Și atunci am mers pe partea asta. Avem niște salarii mici, dar suntem bine cu ceea ce facem.
V.R.: Dacă ar fi să-i dai un sfat cuiva care ar vrea să facă ce ai făcut tu, după toți acești ani ce i-ai spune?
A.P.: Să facă. Noi am pornit fără să avem nimic. Când am făcut campania din 2009, am pornit cu 3.000 de euro și am adunat 1,5 milioane. 650.000 de euro numai din SMS-urile de 2 euro.
(Întorși în secția de terapie intensivă nou-născuți, privim prin geamurile încăperii în care o asistentă prepară perfuzii.)
A.P.: În spațiul de aici, se prepară perfuziile. Într-un mediu steril, cu ușile închise, aerul e superfiltrat, toată lumea lucrează cu mănuși. Introducerea acestui sistem de preparare a perfuziilor, nu la capul pacientului, a însemnat o reducere foarte mare a infecțiilor nosocomiale. Apoi, chestia asta pe care nu o vezi acum în funcțiune, dar o vezi de obicei dimineața când se prepară majoritatea perfuziilor, este singura mașină de preparat perfuzii din România. Sunt rețete, coduri de bare, ai scanat codul de bare și mașina își ia tot felul de substanțe pe care le combină; perfuzia se face în câteva zeci de secunde. Mult mai rapid, mult mai steril și fără nicio greșeală. Altfel, asistentele, când au de făcut câteva zeci de perfuzii se poate întâmpla să greșească. Până acum n-a fost nicio greșeală gravă, dar… Ei bine, mașina asta nu greșește niciodată.
În săli de operații
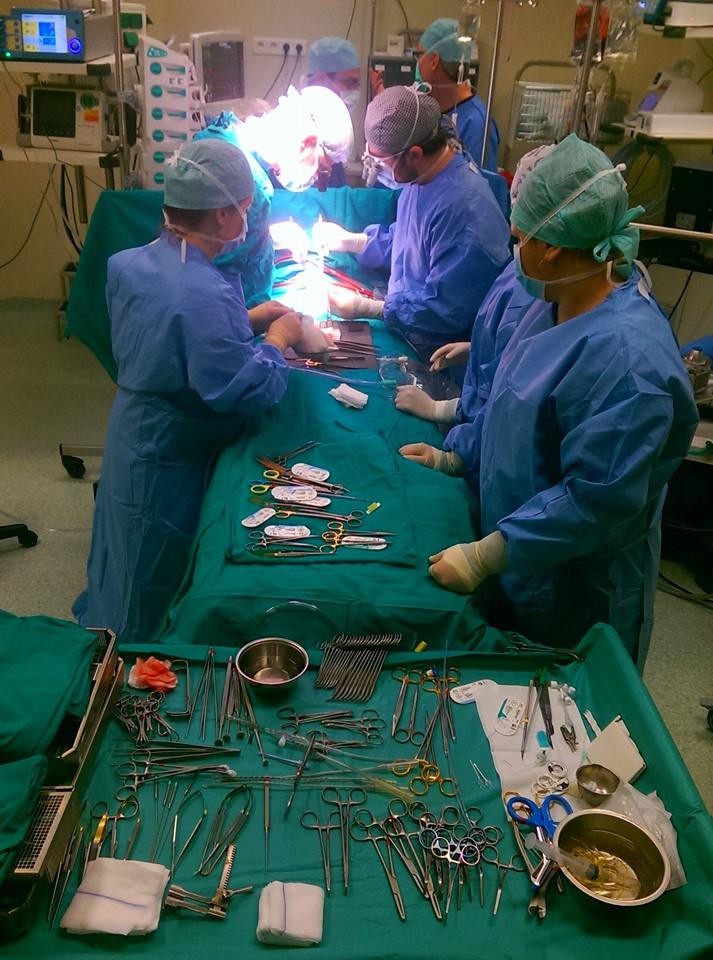
(Vizităm cele două săli de operații – de cardiochirurgie și de neurochirurgie.)
A.P.: În această sală de cardiochirurgie, activitatea nu este continuă, ci doar în timpul misiunilor medicale. Aceste misiuni au ca scop o dată să opereze copii și o dată ca personalul de aici să învețe. Personalul de aici, care în septembrie 2013 când a început nu știa nimic, este solicitat acum de cei din Italia, care vin să ne ajute, în misiuni medicale, cum a fost cea mai recentă în Maroc, unde a mers o asistentă de aici. Au mai fost în Nigeria, în Senegal, în Iordania, unde s-au operat copii din tabere de refugiați sirieni, și toată lumea a fost mulțumită, așa că suntem în continuare solicitați. E o mare victorie; asta înseamnă că oamenii de aici au învățat foarte bine ce au de făcut și îi pot învăța, la rândul lor, pe alții.
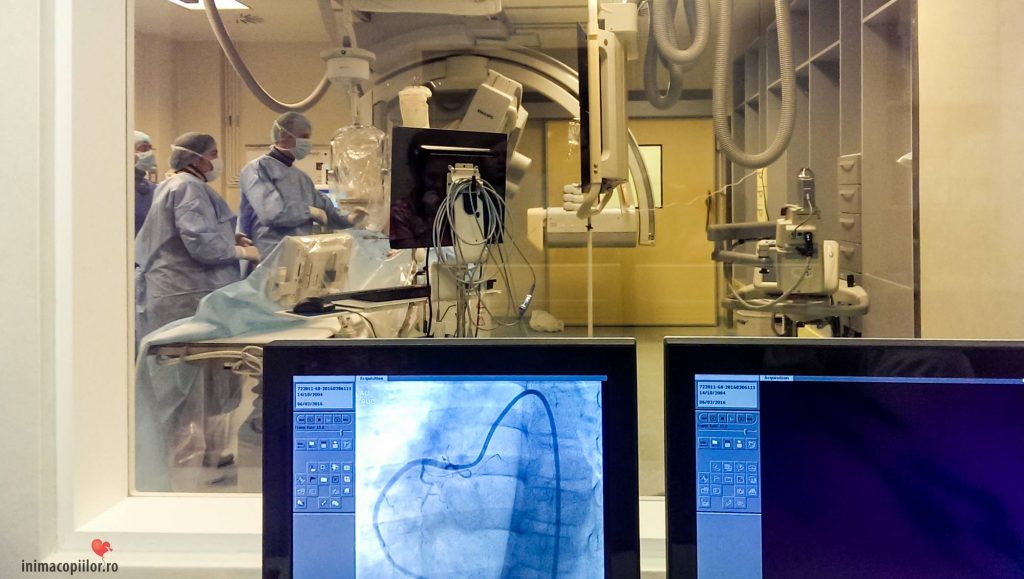
V.R.: Cum se stabilesc misiunile cu medicii care vin să vă ajute?
A.P.: Se stabilesc deja în mod tradițional aproape. Ei vin o dată pe lună. Nu sunt mulți, vin trei-patru oameni, restul sunt de aici. În momentul de față, lucrurile se întâmplă în cooperare cu Ministerul Sănătății, care plătește în mare măsură costul acestor misiuni medicale, dar avem și noi costurile noastre, care nu sunt deloc de neglijat.
V.R.: Unde ne aflăm acum?
A.P.: Aici e sala de operație de cardiochirurgie, făcută în 2009-2010. Sunt primele săli de operație cu flux laminar. Aerul intră cu o presiune mai mare și are curgere laminară pe toată zona; practic creează o zonă de securitate sporită, unde se operează. În plus, aerul circulă întotdeauna de sus în jos, iar când te miști nu ridici praful; dacă e un pic de praf nu se ridică, tot timpul se depune. Este standardul pentru o sală de operație de top, cum nu știu dacă mai există în România, cu un filtru laminar foarte mare, de 4 metri pătrați. Costă mult, pentru că ai nevoie de un nivel ridicat de aer care circulă și implicit de o centrală mare. Aici este câte o centrală pentru fiecare sală. Una pentru sala de cardiochirurgie, alta pentru cea de neurochirurgie. Sala de neurochirurgie funcționează zilnic, anual sunt operați aici 250-300 de copii. Neurochirurgie de top. E dotată cu microscop electronic, sistem de neuronavigație, aparat de electrofiziologie etc.
V.R.: Sunt și aici operați pacienți atât de mici ca la cardiochirurgie?
A.P.: Bineînțeles. De exemplu, există Mielomeningocelul, o malformație a măduvei spinării, care dacă este operată atunci, în 24 de ore de la naștere, sunt evitate multe probleme. Doctorul Sorin Tîrnoveanu face o treabă extraordinară împreună cu echipa lui. Secția a fost creată de medicul Sergiu Stoica, care acum operează la Monza, dar uneori, când are cazuri grave de copii, vine și operează aici.
(Părăsind sala de neurochirurgie, privim prin geamurile laboratorului de cateterism.)
A.P. Laboratorul de cateterism e dotat cu un angiograf biplan. Aici se întâmplă intervenții cardiologice – se montează stenturi sau se intervine pe unele defecte, cum e defectul septal-interatrial.
V.R.: Încă o dată, cât a însemnat investiția de aici?
A.P. :1,5 milioane de euro. Deasupra avem și secția de sterilizare, o parte făcută de noi și o parte cu bani primiți de la Procter&Gamble și de la Fundația Sensiblu. Secția aceea acum e folosită de tot spitalul, deși inițial era doar pentru partea asta, dar e foarte bine.
(Ne îndreptăm spre ieșire.)
A.P.: Aici e un sistem cu radar; când vii cu copilul din sala de operație, apeși pe un buton și te văd radarele, iar ușa se deschide. Și vii cu el în terapie intensivă. Avem două saloane de terapie intensivă, cu șase locuri. Dar ne gândim să extindem secția de terapie intensivă cardiacă.
(Privind de aici pe geam, vezi clădirea gri construită de Inima Copiilor în Spitalul „Marie Curie” – secția de terapie intensivă nou-născuți.)
Câteva concluzii
V.R.: Cât de greu a fost să realizați tot ce vedem aici?
A.P.: Imediat ce am terminat secția de terapie intensivă nou-născuți am rămas cu datorii. Dar am avut parte de oameni înțelegători. Dacă la început imediat ce primeam facturile de la cei cu care lucram le și plăteam, apoi lucrurile s-au schimbat și ultimii bani i-am plătit după un an. Am terminat proiectul în noiembrie 2013, și ultima factură am achitat-o în noiembrie 2014. Atunci a fost mai greu, dar a fost bine. Însă e greu când nu poți să faci anumite lucruri pentru că nu ai bani.
V.R.: Ce ai vrea să mai faceți?
A.P.: De exemplu, vrem să facem o casă pentru copii cu probleme medicale, care sunt părăsiți. Când ajung în centrele de plasament, se pierd, pentru că sunt întotdeauna marginalizați și de personal, și de ceilalți copii. Copiii sunt întotdeauna agresivi, mai ales cei abandonați în centre de plasament. Și atunci, dintr-un copil care în condiții normale ar avea șansa la o viață decentă, inclusiv de a deveni un om activ, cu un handicap, dar activ, ajung să fie niște handicapați iremediabili. Cu handicapuri fizice și mentale, cu un retard fantastic în dezvoltare, astfel încât devin greutăți pentru societate, nu mai sunt oameni utili. Și e păcat. Noi vrem să facem acest spațiu, dar nu avem bani. Niciodată nu am avut bani să cumpăr o casă, în care să mă apuc să fac o grădiniță la parter, unde să vină și copii normali, care să se amestece cu acești copii cu probleme și ei să învețe astfel să fie în societate de la început. E important să facem lucruri, să ne autosusținem. Am multe idei. Încă nu am bani pentru toate.
V.R.: Când crezi că o să avem și în spitalele de stat de la noi astfel de lucruri, ca cele de aici, făcute de stat?
A.P.: Să știi că mai sunt care învață.
V.R.: Te referi la manageri de spitale?
A.P.: Da, îți ziceam de cazul de la Iași, unde doctorul Tinică a făcut un centru fain la Institutul Inimii.
V.R.: Deci ai speranță?
A.P.: Da. Speranță există tot timpul, altfel…
Și tu poți fi voluntar la Inima Copiilor!
Când discuția cu Alex Popa s-a încheiat, am stat de vorbă cu Adelina Toncean, inițiatoarea programului de voluntariat „Niciun copil singur în spital”, derulat de Inima Copiilor, despre ce înseamnă să ajuți oferind timp.
Viitorul României: Care sunt pașii pe care cineva trebuie să-i urmeze pentru a deveni voluntar în cadrul programului?
Adelina Toncean: Mai întâi, există un formular pe care oamenii trebuie să-l completeze online, prin care noi credem că ne cunoaștem mai bine; înțelegem care este disponibilitatea fiecăruia de a ajuta, înțelegem care este experiența pe care o au cu copiii și alte experiențe de voluntariat, iar ei înțeleg ce așteptăm de la ei. Completează formularul, apoi avem o întâlnire în care ne cunoaștem și mai bine, față în față. Urmează un curs în care învață și care sunt regulile, dar și o parte practică. Cursul durează două zile. O după-amiază de vineri și o dimineață de sâmbătă. Limitele de vârstă sunt cele legale: 15 ani – limita minimă, impusă de lege. Limită maximă nu avem. În formular însă persoana respectivă va menționa dacă știe că are unele probleme legate de coordonare, în așa fel încât să ținem cont de ele. Noi avem nevoie de oameni care să ne ajute și să le selectăm copiilor hăinuțe, și să-i ajute pe alți voluntari, deci poate fi vorba și de o persoană care nu are capacitatea de a ține un copil în brațe, dar care vrea să ajute.
V.R.: Care este timpul recomandat pentru o astfel de activitate de voluntariat?
A.T.: Ca timp, noi nu recomandăm să vină mai mult de o dată pe săptămână, pentru că ar deveni o rutină. Aș zice că aici e ca la un maraton, nu este o cursă de viteză. La un maraton e bine să faci lucrurile încet, organizat și pe termen lung. Iar o dată pe săptămână e ideal. Am observat că cei care vin o dată pe săptămână, organizat, vin pe o perioadă mai lungă. Pe de altă parte, încărcătura emoțională este uriașă și trebuie dozată. Iar mai puțin de o dată pe săptămână nu credem că e bine, pentru că pierzi din evoluția copilului. De exemplu, le povesteam unor voluntari că de ultima dată de când au fost copilul nu mai primește oxigen, respiră singur. Și acum abia așteaptă să îl vadă așa. Îl știu din faza în care mâncau extrem de greu, o picătură de lapte pe care abia o înghițea, l-au văzut când a început să mănânce câte un pic, apoi bine, iar acum deja respiră singur. Dacă vii mai rar, pierzi din achizițiile pe care le face copilul.
V.R. Ce spun cei care sunt deja voluntari, cum îi ajută pe ei?
A.T.: Este atât de frumos să vorbesc cu voluntarii. Spun niște lucruri care nu pot fi mimate, deci e clar că experiența îi schimbă. Au fost persoane care credeau că nu pot face asta, că îi va încărca negativ și că nu le va fi bine să plece acasă cu experiența de aici. Însă din contră, i-a schimbat, acum își fac programul după copiii de aici. La curs învață că atingerea nu ajută copilul doar la nivel emoțional, care este evident, ci și fizic – i se îmbunătățesc toate semnele vitale, se vede cum îi crește saturația de oxigen, i se stabilizează ritmul cardiac, în timp se vede că mănâncă mai bine. Și îi ajutăm să urmărească asta – în momentul în care l-ai luat în brațe ai văzut ce ritm cardiac avea, uite cum s-a liniștit. Îmi spunea o voluntară: să ne ia și nouă acum saturația să vadă cum a crescut; ne e mai bine pentru că i-am luat pe ei în brațe. O doamnă ne-a zis că s-a dus acasă și i-a spus fiicei ei că nu mai are nevoie de medicamente, după ce a văzut copiii e clar că are inima bună. O doamnă vorbea cu o alta: ce bine că mergem împreună spre casă, nu mai vorbesc singură pe stradă. Mai era doamna care ținea să vină și marți după Paște, pentru că și pentru copiii internați aici era tot Paștele.
V.R.: Există un profil al voluntarului, așa cum sunt ei până acum?
A.T.: Din păcate, ca să donezi timp trebuie să-l ai. Ne gândim și la o variantă în care să lucrăm cu companiile și să-i învățăm să ne ajute dându-ne din timpul angajaților – să le dea voie acestora să vină într-o zi pe săptămână în timpul programului. Nu vrem bani, ci ca timpul pe care ei îl plătesc angajaților să ni-l lase o dată pe săptămână ca să-l folosim pentru copii. Practic, nu doar că angajatul ar putea să vină, dar și sectorul economic devine astfel conștient că poți să ajuți, nu luând din profit, ci numai prin faptul că exiști pe piață și plătești salariați. Ne e util timpul lor și astfel legăm categorii care se ajută una pe alta în folosul celui mai vulnerabil – nou-născutul bolnav și singur.
Implică-te! Poți susține Asociația Inima Copiilor și redirecționând 2 % din impozitul pe venit.
„Există multe organizații care luptă cu cancerul și cu tot felul de probleme, dar principala cauză a mortalității infantile nonaccidentale acum câțiva ani o reprezentau bolile cardiovasculare și pulmonare la copii. Exact zona în care noi suntem singurii.”
Alex Popa, președintele Asociației Inima Copiilor


 91
91

